20年前,一粒药片就能解决的事情,现在得打针。再过10年,我们可能需要副作用更严重的抗生素,甚至还治不好它。再往后,淋病甚至可能成为一种不治之症。
撰文 | Ed Cara
编译 | Kestrel
淋病是一种我们较常听说的性传播疾病(sexually transmitted disease,STI)。不过,今年2月份,英国公共卫生官员报告了3例特殊的淋病病例——他们感染的是具有高度抗药性的菌株。这种“超级淋病”有可能成为当今所谓“后抗生素时代”首个具有广泛传播风险的健康威胁。
淋病的病原体是淋病双球菌(Neisseria gonorrhoeae),俗称淋球菌,是一种专性寄生于人类的病原体,1879年由德国医生Albert Neisser首次分离出来。像许多传染病一样,淋病早已可用抗生素很好地对付,但是抗药性菌株的出现让一些疾病重新成为问题,淋病便是其中之一。
图1. 淋病双球菌|图源:
抗药性菌也称为“超级病菌”(superbug)。2019年,在世界范围内,超级病菌直接造成的死亡人数加起来高达127万,甚至高于当年结核病、艾滋病、疟疾这三大传染病造成死亡人数的总和。根据近期发表在《柳叶刀》上的报道,涉及超级病菌的死亡人数加起来可能已经达到500万。一项2018年发表的研究估计,2010年,死于超级病菌的美国人多达16万。
这些超级病菌一般是在我们最脆弱的时候——生病的时候——找上我们的。医院常常成为这些超级病菌的温床。一是因为,这里的人群多有这样那样的健康状况;二是因为抗生素在医院广泛使用,更容易筛选出抗药菌。所以现在抗击超级病菌主要关注的是医 院等医疗场所。但这并不意味着抗生素就只用在这些地方,养殖场也是抗生素广泛使用的场所(详见《餐桌上的危机:我们还能安全吃肉吗?》)。
但淋病的分布要广泛得多。而且这些年来,我们用了各种药来对付它,它都形成了抗性。对于许多中招的病人来说,淋球菌是他们面临的第一种超级病菌。其实我们一开始使用抗生素,就面临着细菌演化出逃逸机制的风险。仔细看淋病治疗的历史,就会发现,淋球菌抗性问题在1930年就出现了。最先开始使用的是磺胺类抗生素,随即大夫们就开始碰到治疗失败——一开始就有了,只是感染人类的非抗性菌慢慢被抗性菌所取代,出现治疗失败的情况随着时间越来越多。皮尤慈善信托基金(The Pew Charitable Trusts)抗生素抗性项目的负责人David Hyun指出,这件事情反映了整个抗生素抗性形成的历史脉络。
近年来,我们与淋病的军备竞赛发展到了标准治疗中推荐使用的抗生素只剩两种的地步——口服药阿奇霉素(azithromycin)以及注射剂头孢曲松(ceftriaxone),而且情况还在变糟。阿奇霉素属于大环内酯类抗生素,可通过与细菌50S核糖体亚单位的23S rRNA结合,抑制细菌蛋白质合成,并且抑制50S核糖体亚单位的合成。头孢曲松的抗菌机制和青霉素一样,能结合一种或多种青霉素结合蛋白(penicillin binding proteins,PBPs)抑制肽聚糖合成最后的转肽步骤,从而抑制细菌细胞壁合成,进而进而抑制细菌生长。不同的是,头孢曲松对β-内酰胺酶(包括青霉素酶和头孢菌素酶)具有很高的稳定性。
2015年前后,有些地区出现了大批阿奇霉素抗性菌株,因此在美国等许多国家,医生们采取两药联用的策略。
2018年,专家们最害怕的情况出现了:一位英国病人感染了对上述联合用药也具有高度抗性的菌株。很快,澳大利亚报道了两个类似的病例。
这些病例可以回溯到东南亚,所以有人怀疑超级淋球菌和那里的性旅游产业有关系。但怀疑者没有任何确切的证据,只是根据一位欧盟官员的调查(3位病人中只有1位承认自己是从那里的性工作者感染到的)而做出的猜测。Hyun指出,许多发展中国家追踪抗性菌株的能力有限,这意味着在所谓“泛抗性感染”(pan-resistant infection)出现燎原之势以前,我们无法了解到它的动态。
现有的关于淋病抗性的硬数据看起来并不乐观。2021年世界卫生组织(WHO)科学家发表在《柳叶刀》上的报告显示,2017到2018年,阿奇霉素和头孢曲松抗性在全球73个国家呈增长趋势[2]。美国疾控中心(CDC)估计,2020年大概有一半的淋病感染对上述两种抗生素的至少一种具有抗性,通常是抗阿奇霉素,所以CDC等组织已经停止推荐对无并发症的淋病病人使用阿奇霉素[3]。
唯一的选择只剩头孢曲松——较往常更高剂量的头孢曲松。至少在美国,现在淋病对头孢曲松的抗性还比较低。但是没法保证它会一直这么低,毕竟现在一线治疗就剩这一个选择。
2020年12月,大概是CDC停止推荐使用阿奇霉素的同时,医生们报道了美国首例携带能应对头孢曲松的突变淋球菌株(即具有头孢曲松抗性)。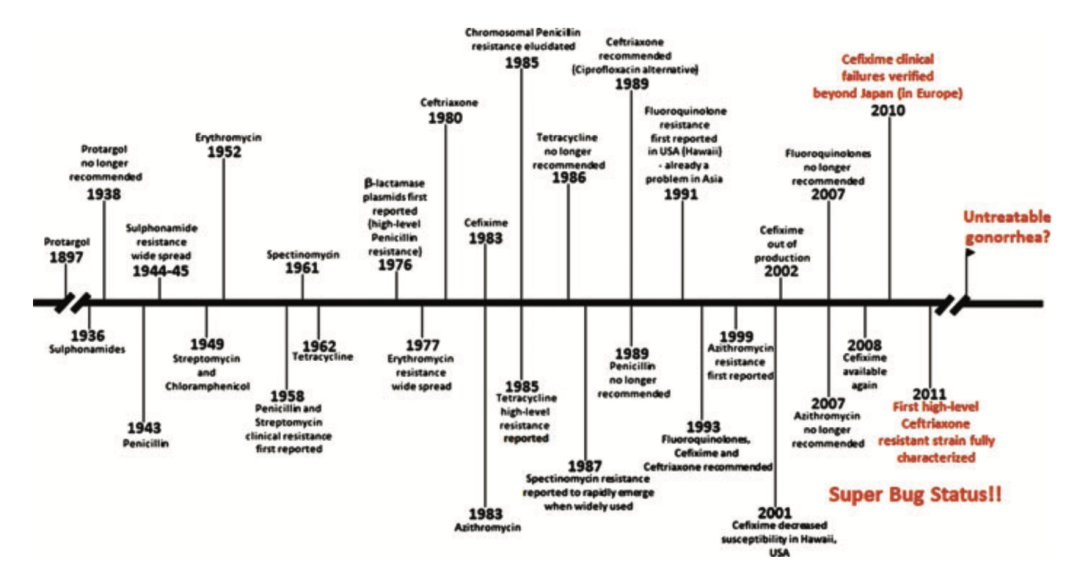 图2. 淋球菌一路过关斩将的抗性发展史。2010年发现头孢克肟(Cefixime)抗性往后的多种药抗性淋球菌被称为超级病菌[6]。
图2. 淋球菌一路过关斩将的抗性发展史。2010年发现头孢克肟(Cefixime)抗性往后的多种药抗性淋球菌被称为超级病菌[6]。
淋病往往难以引起注意。数据显示,大概半数的病例没有任何症状。但有的时候病人会感到很恶心,可能出现呕吐物状的排泄物,排尿伴随疼痛感或灼烧感,经期女性还可能会流血增加。但其实淋病最危险的情况是没有得到治疗。特别是女性,淋病引起的炎症会造成生殖系统永久损坏,进而导致不育。淋球菌进入血液的情况比较罕见,但万一发生了,可能会导致关节炎、心内膜炎或脑膜炎之类的并发症,危及生命。如果产妇有淋病,生产时母亲传染给婴儿,病菌可能让婴儿失明甚至死亡。淋病还会增加感染其它性传播疾病的风险,特别是艾滋病。
如果淋病变得难治了,那上述这些情况就更严重了,对于感染者来说,生活可能会更加辛苦。20年前,一粒药片就能解决的事情,现在得打针。再过10年,我们可能需要副作用更严重的抗生素,甚至还治不好它。再往后,淋病甚至可能成为一种不治之症。
每一例治疗失败都意味着淋病会继续存在,传染给他人的可能性也就继续存在。在2018年的一个采访中,WHO的性传播疾病专家Teodora Wi说过,如果抗药性淋病广泛传播,可能导致每年最多30万人死亡[4]。即使死亡人数没有这么多,其他后果也十分沉重:更多的人会失去拥有亲生子女的机会,更多新生儿会失去视力。
好在,如此糟糕的情形还是有可能避免的。根据皮尤基金今年2月的最新报道,有四种潜在的、可用于治疗淋病的新抗生素即将获得批准。但需要指出的是,其中只有两种算是新型药物。药物类型的区别在这里很重要,因为对于已在使用的药物的类似物,细菌会更容易形成抗性。
为了提供更长期的保护,我们需要某种淋病疫苗——只有疫苗不会给细菌那么多机会形成抗药性的。由于人类不会自然地对淋病形成持久的免疫力,要创造出一种淋病疫苗并非易事。好在,起码有一种药物已经走到二期临床试验,有希望克服这个障碍。
去年,牛津大学团队也宣布正在研制他们自己的候选药物。我们甚至可能从现有的疫苗中获取一些帮助。2022年4月份发表的一项研究表明,打了血清组B型脑膜炎球菌(meningococcal serogroup B bacteria,一种淋球菌近亲)疫苗的青少年获得了一些对淋病感染的保护力[5],保护力中等,大约为33%,但并不清楚能持续多久。目前美国只推荐对有较高风险患严重脑膜炎的青少年使用这种疫苗,还不清楚以后是否会推荐给每个人接种。
新的药物和疫苗是一方面,另一方面,我们针对超级淋病的长期策略还是要切断传播途径,这点和应对大多数传染病是一样的。不幸的是,事情正朝着相反的方向发展。今年4月份,美国疾控中心宣布,2020年美国的淋病和梅毒病例连续7年增长并创历史新高,达到67万例。世界范围内,自上世纪90年代起,每年性传播疾病感染率一直在降低,但一项2022年4月发表的研究显示,2019年的绝对病例数目是在攀升的。
患上任何性传播疾病都会让人羞于启齿,淋病也不例外。但是这种病菌已经和人类共存了数千年,和其它传染病一样,淋病已经一次次学会击败我们招数。病菌的演化和抗生素抗性的形成的确是不可避免的——但我们现在的困境却是本可以避免的。十多年前,美国淋病感染率达到有史以来最低,可后来我们节节败退,是因为政府没能够为公众提供方便获取的避孕套和科普资料,没能够说服公众进行安全的性活动,并帮助人们定期做检查。我们赖以生存的医疗系统一直在被腐蚀。和许多事情一样,新冠疫情只是让情况变得更糟糕。疫情拉伸了医疗系统的带宽和容量,增加了医疗环境相关的感染病例,其中自然也包括具有抗生素抗性的感染。
我们几乎一开始就知道,抗生素并非像它们一开始看起来那样是不可战胜的奇迹。几十年来,科学家一直在警告我们抗药性的问题,呼吁大家改变我们使用和开发这些宝贵资源的方式。但人们还是一直在滥用抗生素,不管是在医疗中,还是在农业场景中。与此形成鲜明对比的是,新抗生素的研发比蜗牛还慢。
好在,世界上还有许多人、许多机构致力于改变人类与超级病菌之战的局势。我们希望采用新的激励模型、投入新的资金,试着说服制药公司重新投入到抗生素研发中去。还有人呼吁采取更激进的措施,比如让政府牵头集体研发抗生素。但不管是哪一种,我们得抓紧了。
Hyun提醒说:“如果我们不采取多种措施力挽狂澜,我们真的很可能在不久的将来看到一些曾经很容易治好的疾病变得没那么好对付了。”抗药性淋球菌可能会成为感染你身边的人的第一种超级病菌,但除非情况得到改变,它一定不会是最后一种。
参考文献
[1] [2] Unemo, M., Lahra, M. M., Escher, M., Eremin, S., Cole, M. J., Galarza, P., Ndowa, F., Martin, I., Dillon, J. R., Galas, M., Ramon-Pardo, P., Weinstock, H., & Wi, T. (2021). WHO global antimicrobial resistance surveillance for Neisseria gonorrhoeae 2017-18: a retrospective observational study. Lancet Microbe, 2(11), e627-e636. (21)00171-3[3] [4] [5] Abara, W. E., Bernstein, K. T., Lewis, F. M. T., Schillinger, J. A., Feemster, K., Pathela, P., Hariri, S., Islam, A., Eberhart, M., Cheng, I., Ternier, A., Slutsker, J. S., Mbaeyi, S., Madera, R., & Kirkcaldy, R. D. (2022). Effectiveness of a serogroup B outer membrane vesicle meningococcal vaccine against gonorrhoea: a retrospective observational study. Lancet Infect Dis, 22(7), 1021-1029. (21)00812-4[6] Unemo, M., & Shafer, W. M. (2011). Antibiotic resistance in Neisseria gonorrhoeae: origin, evolution, and lessons learned for the future. Ann N Y Acad Sci, 1230, E19-28. 本文编译自
0
推荐




 京公网安备 11010502034662号
京公网安备 11010502034662号 