阅读:0
听报道
精子老矣,尚能用否?
撰文 | 阿拉蕾(同济大学医学院内科学硕士)、晓蕊(上海交通大学医学院妇产科学博士)
由于社会、经济、工作压力、高学历教育等因素的影响,夫妇结婚、生育的年龄越来越晚。近年来,我国逐步放开计划生育,有意愿生育二孩、三孩的男性也越来越多。众所周知,随着女性年龄的增加,生育力逐步下降。但是,年龄对男性生育力的影响,似乎关注度较低。在我们的传统中,男性常有“先立业,后成家”的思想,也常拿出一些名人的例子来:赌王78岁生女,齐白石79岁得子……能不能生,似乎主要看女方的因素。

何鸿燊与最小的女儿何超欣丨来源网络
事实真是如此吗?
男性的生育年龄真的没有上限吗?
男性终生具备生育能力——理论上是
“理论上”!
一切要从精子的发生说起。精子来源于睾丸,严格意义上,来源于睾丸的精曲小管。精子的发生始于干细胞的分化,干细胞(stem cell)中的“干”,意义为“起源”,即“起源细胞”,具有无限的自我更新和分化潜能。精子的发生过程可以简单归纳为:干细胞→精原细胞→初级精母细胞→次级精母细胞→精子细胞→精子。只有当精原细胞的总体数量显著减少时,干细胞才会进入分化阶段。男性精子的发生在性成熟后持续进行,直至个体死亡。
年龄增加,尤其是到了50岁以上,精子质量有变化吗?有关睾丸组织学以及精液质量,在这方面缺少具有代表性的数据,现有数据之间也存在差异,因此难以给出圆满的解答。
组织学方面,并未发现老年人的睾丸体积有普遍萎缩的情况;精液质量方面,由于各研究所纳入人群的特征不同,精子活动能力、精子浓度、精子数量等指标结果存在差异。有研究显示,60岁以上生育过的老年人,各指标(例如睾酮水平、精子数量等)与年轻父亲之间无明显差别;也有研究显示,在25~50岁的人群中,精子浓度随年龄增长逐渐降低[1]。总体来说,与女性绝经期相比,男性的生育功能不会突然丧失,从理论上来说,男性终生具备生育能力。
为什么说“理论上”?
精子的发生过程受许多因素的影响,包括基础疾病(例如:慢性肾功能/肝功能不全、糖尿病等)、内分泌水平、电离辐射、药物、重金属、吸烟、饮食、饮酒等,也与特发性因素有关。前面的都好理解,什么叫“特发性因素”?就是说人群中精子质量已经发生了系统性改变。根据既往研究,当精子浓度<30~55×106/ml时,生育能力开始下降。但是,过去15年内的多项研究报道,年轻男性(18~21岁)的中位精子浓度为41~55×106/ml,这说明相当比例的男性精液质量不佳,而这种普遍的下降趋势已经持续了几十年[2]。甚至,世界卫生组织(WHO)人类精液实验室检验手册更新[3]时,把部分精液质量指标进行了下调。
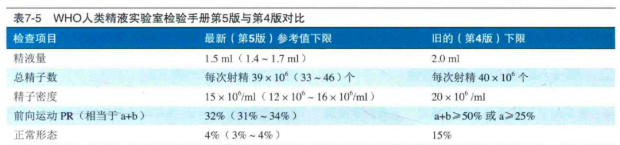
WHO精液质量指标更新[3]
中国的数据也不容乐观。在15年(2001~2015)的观察期内,研究者共对30636名青年男性(平均年龄21.6岁)进行了精子质量评估。结果显示,精子浓度由68×106/ml下降至47×106/ml,正常形态比例由31.8%下降至10.8%,合格捐助者的比例由55.8%下降至17.8%[4]。
此外,很多与精子生成本身无关的男性疾病也会影响受孕的成功率。例如输精管疾病、阴茎勃起功能障碍(ED)、射精障碍等。说起不孕不育,人们会自然的把目光首先投向女方。事实上,虽然关于不孕原因的数据在各地区有所差异,但总体来说,单纯为女方原因的占约1/3,单纯为男方原因的占约1/3,男女双方都有问题的占约1/3。
没有任何疾病
没有任何不良生活习惯
是否就代表“老来得子”不是难事?
但是,生娃,
也希望要生一个健康的娃!
让我们先来看一组数据。
首先,是妇产科领域的权威杂志 Human Reproduction update 在2020年发表的一篇Meta分析。众所周知,高龄女性会对生育造成不利影响,而这项分析结果显示,高龄男性同样与自然流产的风险增加有关。30~34岁、35~39岁、40~44岁、≥45岁年龄组,流产风险分别增加4%、15%、23%和43%。与女性相比,可能男性年龄增加带来的影响没有那么明显,但也同样需要引起重视。[5]
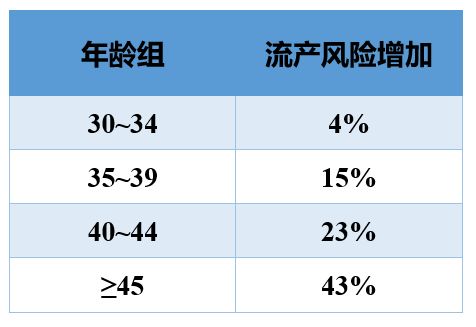
第二,孩子出生,对全家来说都是高兴的事情。但是,全球著名的四大医学期刊之一《英国医学期刊》(BMJ)抛出了一组数字。科学家对美国2007~2016年出生的、共40 529 905名新生儿及其父母的资料进行了分析,排除了母亲的诸多影响因素后,父亲年龄>45岁,早产的概率提高14%,孩子患癫痫的概率提高18%,新生儿低体重的发生率提高14.5%,孩子进入重症监护室的概率提高15.1%,需要机械通气的概率提高8.6%,出现其他并发症的概率提高12.2%。[6]
第三,在现实生活中,如果孩子在生长发育过程中出现问题,人们会首先把目光投向母亲。但是要知道,父亲的精子对受精卵也有一半的贡献,不能把锅都甩给母亲。例如,自闭症是广泛性发育障碍的一种代表性疾病。有研究对132271名儿童进行回顾性分析,发现父亲年龄超过40岁,子代自闭症的发病率是父亲年龄<30岁的5.75倍[7];另有一项研究,对14 231名自闭症患儿与56 924名健康儿童进行分析后也发现,40岁以上男性所生育子代的自闭症发病风险是20岁男性的3.3倍[8]。不仅是自闭症,男性高龄生育与子代患精神分裂症、情感障碍、白血病、中枢神经系统疾病等风险增加也多有报道。
等一下
不是说,男性“终生”具备生育能力?
就算精子数量、浓度上有所降低
那也就是“量”的变化
为何还会造成上面说的这些不利影响呢?
没错,除了量变,还会有质变!
我们就重点谈谈基因的那些事儿!
基因是个体的遗传密码,而染色体是基因的载体。基因异常,会增加不育、胎停、流产、出生缺陷的风险。高龄女性不孕的原因中,非整倍体(即:染色体数目异常)是重要原因之一。什么叫“非整倍体”?精子或卵子的染色体为23条,以n表示;胚胎细胞的染色体是46条,以2n表示,是整数倍。“非整倍体”是指细胞内染色体数目增加或减少了1条或数条。例如,某号染色体少了1条,就叫单体型(2n-1);某号染色体多了1条,就叫三体型(2n+1)。(详见《生娃有危险?怕娃不健康?冻卵可取吗?破解“高龄”女性生育难题》)
和卵子相似,精子也会出现非整倍体。出现非整倍体的主要原因也是在减数分裂期,染色体未正确分离。有数据显示,非整倍体精子的发生率为5%~7%;年龄和非整倍体发生率之间的关系,尚缺少质量较高的研究,现有研究结果并不统一。
在自然流产和先天缺陷中,非整倍体可以来源于父亲、母亲,也可以来源于受精卵最初的几次分裂。随着人类基因组工程的进展,现有研究发现,除了少数几种染色体异常的类型,84%~100%常见非整倍体异常来自卵子染色体数目的异常,只有0~7.7%来自精子[9]。因此,与女性相比,男性非整倍体精子对后代的危险性较小。
既往对精子质量的常规检测,主要包括精液量、精子数量、精子密度、正常形态等。近年来,精子DNA碎片(SDF,sperm DNA fragmentation)成为评价精液质量的新指标。SDF是指各种原因下,精子核DNA或线粒体DNA发生单链或双链断裂,导致父源基因完整性受损的情况。造成SDF的具体机制尚不明确,目前主要有精子成熟障碍(注:精子对自身DNA修复的能力和环境适应能力降低)、精子凋亡异常(注:细胞通过某种方式逃过了正常的凋亡途径,而产生了异常精子)和氧化应激(注:外源性、内源性活性氧的影响)3种学说。
精子碎片化率(DFI,DNA fragmentation index)对男性生育影响的研究也不断增加,在这里举几个例子。
1、DFI与男性不育。有研究显示,正常精液中,DFI为13.0±7.3%;在不育男性精液中,DFI达到40.9±14.3%[10]。此外,DFI与常规精液检查指标(精子计数,精子形态,精子向前运动率)呈负相关[11]。就是说,DFI值越高,常规的精液检查指标也越差。
2、DFI与反复流产。国内有研究显示,有反复流产史患者的丈夫,有37.5%的精子DFI>30%,而正常生育者的丈夫中仅有25.8%有这样的情况。[12]
3、DFI与胚胎发育及子代健康。对于自然受精的胚胎,较高DFI可能导致胚胎遗传不稳定,子代出现遗传性疾病或先天性疾病的风险增加;对于辅助生殖技术培育的胚胎,还可能会降低移植成功率。
年龄与DFI之间的关系,较多研究均已证实。国外研究显示,45岁以上男性精子DFI水平为32.0%,30岁及以下男性则为15.2%,前者是后者的两倍。40岁以后,精子DFI水平快速增加,30~35、35~40、40~45岁男性的精子DFI分别为19.4%、20.1%、26.4%[13]。国内的研究结果与国外的趋势基本相符,<35岁、35~39岁,>40岁男性的DFI分别为15.4%、17.2%和21.1%。[14]
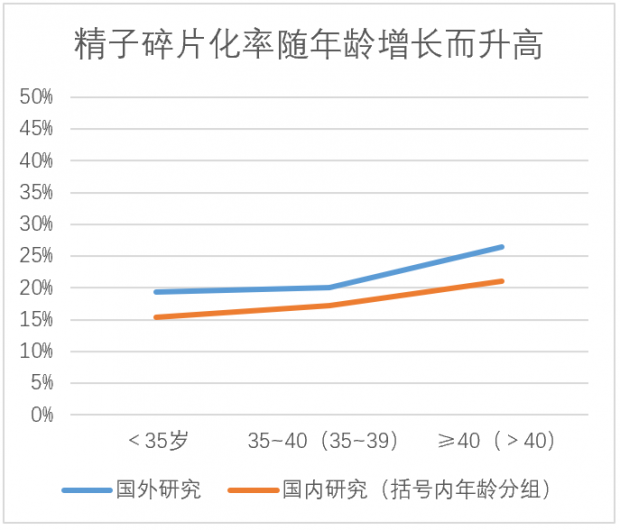
需要说明的是,这里仅针对非整倍体和DFI进行了讨论,除此以外,高龄男性的DNA突变、表观遗传学的改变,也都会对子代健康产生影响。因此,当高龄男性有生育需求时,精子的遗传学评估也有其必要性,在临床上也越来越受到重视。
总 结
的确,与女性相比,男性生育力可以维持的时间较长。戒烟、戒酒、生活规律、适当锻炼、有病治病的情况下,身体状态在一定程度上还是可以靠努力保持。然而,衰老是无法避免的,年龄增长是不可改变的事实。高龄喜得子女的例子的确存在,但同样伴随着“概率”和“风险”。随着辅助生殖技术的发展,高龄男性可以通过体外受精(IVF)或卵胞浆内精子注射(ICSI)等方式来助孕。
但是,辅助生殖技术并不能保证可以排除所有可能存在的遗传学异常,尚有许多问题等待人们去解答。还是那句话,除了在准备生育前进行孕前咨询和相关医学检测,最好的办法就是“在合适的时间,做合适的事”。
参考资料
[1] 主编 郭应禄,辛钟成,金杰. 男性生殖医学(第2版).北京大学医学出版社.2016.
[2] Helena E Virtanen, Niel Jorgensen, Jorma Toppari. Nat Rev Urol. 2017; 14(2): 120-130.
[3] 谷翊群等 译. 世界卫生组织人类精液检查与处理实验室手册(第五版). 人民卫生出版社. 2011)
[4] Chuan Huang, Baishun Li, Kongrong Xu, et al. Fertil Steril. 2017; 107(1): 83-88.
[5] Nadia A du Fosse, Marie-Louise P van der Hoorn, Jan M M van Lith, et al. Hum Reprod Update. 2020; 26(5): 650-669.
[6] Yash S Khandwala, Valerie L Baker, Gary M Shaw, et al. BMJ. 2018; 363: k4372.
[7] Reichenberg A, Gross R, Weiser M, et al. Arch Gen Psychiatry. 2006; 63(9): 1026-1032.
[8] Buizer-Voskamp JE, Laan W, Staal WG, et al. Schizophr Res. 2011; 129(2-3): 128-32.
[9] 史庆华,许波,杨庆岭,等. 中国科学技术大学学报. 2008;38(8):883-889
[10] Sergerie M, G Laforest, L Bujan, et al. Hum Reprod. 2005; 20(12): 3446-3451
[11] Oya Sena Aydos, Yunus Yukselten, Fuat Kaplan, et al. Turk J Urol. 2015; 41(4): 191-197
[12] 刘成军,王蔼明,商微,等. 中华男科学杂志. 2011;17(7):619-621.
[13] 2Sergey I Moskovtsev, Jennifer Willis, J Brendan M Mullen. Fertil Steril. 2006; 85(2): 496-9.
[14] 乜照燕,吴海峰,张娜,等. 中国计划生育学杂志. 2012;20(1):30-36.
话题:
0
推荐
财新博客版权声明:财新博客所发布文章及图片之版权属博主本人及/或相关权利人所有,未经博主及/或相关权利人单独授权,任何网站、平面媒体不得予以转载。财新网对相关媒体的网站信息内容转载授权并不包括财新博客的文章及图片。博客文章均为作者个人观点,不代表财新网的立场和观点。




 京公网安备 11010502034662号
京公网安备 11010502034662号 